

Volume 22, No. 1, Art. 10 – Januar 2021
Wie erleben Menschen nach Schlaganfall, Angehörige sowie Expertinnen und Experten die Schlaganfallnachsorge nach Abschluss einer medizinischen Rehabilitationsmaßnahme? Ergebnisse einer qualitativen Studie
Isabelle Hempler
Zusammenfassung: Während das deutsche Gesundheitssystem über eine hervorragende medizinische Akutversorgung (Stroke Unit) von Menschen nach Schlaganfall verfügt, sind es der Entlassungsprozess und die poststationäre Betreuung nach Abschluss einer Rehabilitationsmaßnahme, in denen noch immer Unter- und Fehlversorgungen auftreten. Ziel der hier vorgestellten Studie war es, basierend auf den Erfahrungen aller Teilnehmenden Empfehlungen für eine Verbesserung im Nachsorgeprozess zu formulieren. Insgesamt wurden 19 Personen mithilfe von leitfadengestützten Interviews befragt, sechs Expertinnen und Experten aus der ärztlichen und therapeutischen Versorgung sowie sieben Menschen nach Schlaganfall und sechs Angehörige. Die audiodokumentierten Interviews wurden mit der Analysesoftware MAXQDA transkribiert und nach dem Verfahren der qualitativen Inhaltsanalyse nach KUCKARTZ (2016) ausgewertet. Die Ergebnisse zeigen, dass insbesondere der Zeitpunkt der Weitergabe von Informationen, die Einbindung der Angehörigen sowie die Budgetierung im deutschen Gesundheitswesen Versorgungslücken und Versorgungsabbrüche in der Nachsorge beeinflussen und somit Ansatzpunkte zur Verbesserung bieten können.
Keywords: medizinische Rehabilitation; Schlaganfall; qualitative Inhaltsanalyse; leitfadengestützte Interviews; Angehörige; Nachsorge
Inhaltsverzeichnis
1. Hintergrund
2. Methode
2.1 Sampling
2.2 Erhebung
2.3 Auswertung
3. Ergebnisse
3.1 Entlassungsprozess
3.2 Kommunikation und Kooperation im stationären und ambulanten Sektor
3.3 Versorgungsprozess in der Nachsorge
3.4 Reha-Aufenthalt und Entlassungsvorbereitung
3.5 Überleitung in die Nachsorge
4. Diskussion
Trotz einer hervorragenden schlaganfallbezogenen Akutversorgung (REICHERT, FRÖHLICH, HIMMLER, KRAUTH & AMELUNG 2017) ist die anschließende poststationäre Nachbetreuung in Deutschland noch immer stark defizitär (RITTER, DITTRICH, BUSSE, NABAVI & RINGELSTEIN 2012). Dies lässt sich u.a. dadurch begründen, dass infolge fehlender standardisierter Nachsorgekonzepte (BARLINN et al. 2016; STEIB & SCHUPP 2012), die Trennung des stationären und ambulanten Sektors sowie Zugangsbarrieren bei der ambulanten fachärztlichen und therapeutischen Versorgung eine zeitnahe Weiterbetreuung erschweren können (RITTER et al. 2012; ZEIN & SAAL 2017). Versorgungsbrüche entstehen und führen zur Unter- bzw. Fehlversorgung von Betroffenen und Angehörigen im ambulanten Sektor. Längere Therapiepausen, nicht vorhandene Hilfsmittel im häuslichen Umfeld oder auch eine intransparente Informationsweitergabe bezüglich Versorgungsangeboten können die Folge sein (REUTHER 2011; ZEIN & SAAL 2017). Darüber hinaus ist es von großer Wichtigkeit für die Betroffenen, die erreichten Reha-Ziele im häuslichen Umfeld zu stabilisieren und weiter auszubauen (BENGEL & MITTAG 2016a). [1]
Nicht nur Betroffene und Angehörige bemängeln die Versorgungssituation, auch Expertinnen und Experten (aus der ambulanten ärztlichen und therapeutischen Versorgung) zeigen sich deutlich unzufrieden in Bezug auf diese Schnittstellenproblematik der Sektoren sowie der ambulanten Nachbetreuung (HEMPLER, MAUN, KAMPLING, THIELHORN & FARIN 2019). [2]
Die Folgen eines Schlaganfalls äußern sich überwiegend in motorischen und kognitiven Funktionsstörungen und benötigen aufgrund der individuell auftretenden Schwere der Störung auch eine spezifische Behandlung (NEUNZIG 2018). Die Festlegung von Behandlungszielen orientiert sich hierbei am entsprechenden Schweregrad der Funktionsstörung. Die Behandlung der Schlaganfall-Symptomatik lässt sich daher in unterschiedliche Phasen unterteilen, die mithilfe des neurologischen Phasenmodells in eine von sechs Behandlungs- und Rehabilitationsphasen eingeordnet werden können. Während Betroffene in den Akutphasen A bis C zum Teil intensivmedizinisch behandelt werden, erfolgt die Phase A überwiegend in einer Stroke Unit, in der Regel direkt nach dem Schlaganfall-Ereignis. Die Betreuung in den Phasen B und C wird hauptsächlich, aufgrund eines hohen pflegerischen Aufwands, im Setting einer stationären Rehabilitation durchgeführt. Die nachfolgenden Rehabilitationsphasen D und E können aufgrund der erlangten Selbstständigkeit der Betroffenen stationär oder auch ambulant begleitet werden (als Anschlussheilbehandlung und Wiedereingliederung ins Berufsleben). Die Phase F ist eine spezielle Behandlungsphase, in der die Langzeitpflege und somit zustandserhaltende Maßnahmen hauptsächlich im ambulant-häuslichen Umfeld durchgeführt werden (KAMPLING & KÜST 2020). [3]
Funktionsstörungen führen jedoch nicht nur zu Einschränkungen der Betroffenen im Alltag (JUNGBAUER, DÖLL & WILZ 2008), sondern belasten auch das soziale Umfeld, denn "Ein Schlaganfall trifft nie einen Menschen allein" (STIFTUNG DEUTSCHE SCHLAGANFALL-HILFE 2019). Bisherige Forschungsergebnisse zeigen, dass die Kenntnis sowie die Inanspruchnahme von Unterstützungsangeboten eher unbefriedigend sind (SCHLOTE et al. 2008). Gerade aus diesem Grund ist es von großer Bedeutung nicht nur Betroffene, sondern auch Angehörige in den Rehabilitations- und Nachsorgeprozess kontinuierlich mit einzubeziehen und Unterstützung in Form von Edukation über das Krankheitsbild, Koordination von Nachsorgemaßnahmen, Beratung und Begleitung zu leisten (MARENITZ 2018). [4]
Im Fokus der hier vorgestellten Studie stand die Beschreibung der aktuellen Versorgungsqualität, welche sich multiperspektivisch aus Sicht von Menschen nach Schlaganfall, aus Sicht ihrer Angehörigen sowie von Expertinnen und Experten erfassen lässt. Erfahrungen in Bezug auf Barrieren und Unterstützungsmaßnahmen wurden von mir analysiert, um darauf basierend Empfehlungen für eine Verbesserung im Entlassungs- und Nachsorgeprozess zu formulieren. Diese sollten konkrete Lösungsvorschläge und Maßnahmen für den stationären sowie den ambulanten Sektor beinhalten. [5]
Im Folgenden beschreibe ich zunächst die Methodik, die ich für die Durchführung meines Dissertationsprojekts gewählt habe (Abschnitt 2): Ich stelle zunächst die Samplingstrategie sowie die Stichprobe vor und gehe nachfolgend näher auf die Datenerhebung ein, die ich mithilfe eines von mir entwickelten Leitfadens durchgeführt habe. Für die Auswertung der Interviews nutzte ich die inhaltlich strukturierende qualitative Inhaltsanalyse, mit der ich erste Erfahrungen in der qualitativen Sozialforschung gesammelt habe. Im Fortgang werden die multiperspektivischen Erfahrungen, die während des Rehabilitations- und Entlassungsprozesses sowie in der anschließenden Nachsorge gemacht wurden, skizziert (Abschnitt 3). Im Abschnitt 4 diskutiere ich die Ergebnisse und gebe Hinweise für die Transformation bisheriger Praxis. [6]
Die diesem Artikel zugrunde liegenden Interviewdaten waren Teil meines Dissertationsprojektes, welches auf einem qualitativ-vertiefenden Mixed-Methods-Design (KUCKARTZ 2014) beruhte. Zunächst wurde eine quantitative Vorstudie mithilfe von Online- sowie papierbasierten Befragungen durchgeführt (HEMPLER, FICHTNER, THIELHORN & FARIN 2020; HEMPLER et al. 2019). Um die Ergebnisse dieser Vorstudie anschließend zu vertiefen, entschied ich mich für einen qualitativ-empirischen Zugang, um subjektive Einschätzungen und Erfahrungen von Menschen nach Schlaganfall, Angehörigen sowie Expertinnen und Experten systemisch zu erfassen (SCHREIER 2014). Die Ergebnisse der standardisierten Befragungen bildeten die Grundlage für die Entwicklung der Leitfäden mit dem Ziel, in den nachfolgenden Interviews Erklärungslücken aus der Vorstudie schließen zu können. Die gesamte Studie erhielt im Januar 2017 ein positives Ethikvotum der Albert-Ludwigs-Universität Freiburg und wurde anschließend im Deutschen Register für klinische Studien registriert (DRKS-ID: DRKS00011730). [7]
Als Samplingstrategie nutzte ich das Purposive Sampling (KUCKARTZ 2014; PRZYBORSKI & WOHLRAB-SAHR 2014), d.h., es wurde eine zielgerichtete Auswahl der Stichprobe angestrebt, die sich an der Stichprobe der standardisierten Vorstudie orientierte. Ziel dieser Strategie war es, aufgrund der zielgenauen Auswahl der Studienpopulation ggf. Zusammenhänge oder Unterschiede zu den Ergebnissen der Vorstudie näher zu untersuchen. Dabei wurden Expertinnen und Experten mit mindestens fünf Jahren Berufserfahrung in der Schlaganfallbehandlung in die Studie eingeschlossen sowie Menschen, die einen ersten Schlaganfall erlitten hatten und deren stationäre oder ambulante Rehabilitation (Phasen C & D) nicht länger als zwölf Monate zurücklag. [8]
Ebenso wurden Angehörige, die einen Menschen nach Schlaganfall unterstützten, eingeladen, an den Einzelinterviews teilzunehmen. Pflegebedürftige Menschen mit schweren funktionellen und psychischen Einschränkungen wurden hingegen ausgeschlossen, da sie ggf. die Organisation der Nachsorge nicht selbstständig bewältigen können. Menschen nach Schlaganfall, die im Phasenmodell der Neurorehabilitation den Phasen A, B und F zugeordnet wurden, mussten von der Teilnahme ebenfalls ausgeschlossen werden (REUTHER & WALLESCH 2015). [9]
Die anschließende Rekrutierung erfolgte über verschiedene Zugänge. Zum einen konnte ich Personen über persönliche Kontakte und Rekrutierungsaufrufe mithilfe von Flyern (die ich u.a. in ambulanten Therapiepraxen auslegte) gewinnen, zum anderen erwiesen sich das Schneeballprinzip und auch die Unterstützung durch Gatekeeper als sehr hilfreich. Interessierte Personen konnten mich direkt telefonisch oder per E-Mail kontaktieren und mit mir einen Termin ausmachen. Insgesamt nahmen 19 Personen an den Interviews teil: Zu den Expert*innen gehörten eine Neurologin und ein Neurologe aus einer stationären Rehabilitationseinrichtungen, eine Hausärztin und ein Hausarzt sowie zwei ambulant-tätige Physiotherapeutinnen (n=6). Die Berufserfahrung speziell in der Schlaganfallbehandlung lag zwischen acht und 35 Jahren. Darüber hinaus beteiligten sich sieben Menschen nach Schlaganfall und sechs Angehörige an einem Interview (n=13). Unter den Teilnehmenden befanden sich fünf Paare. Zwei Betroffene sowie eine weitere Angehörige nahmen unabhängig von einer Partnerin oder einem Partner teil (Tabellen 1 & 2).
|
Geschlecht |
Alter (Jahre) |
Aktuell Erwerbstätig |
Wohnen1) |
Pflegegrad2) |
Unterstützung3) |
|
w |
56 |
Nein |
Ja |
Nein |
Mehrmals, wöchentlich |
|
w |
47 |
Nein |
Nein |
Pflegegrad 2 |
Mehrmals, wöchentlich |
|
m |
59 |
Nein |
Ja |
Pflegegrad 3 |
Täglich, stundenweise |
|
m |
57 |
Nein |
Ja |
Pflegegrad 4 |
Mehrmals, wöchentlich |
|
m |
83 |
Nein |
Ja |
Pflegegrad 3 |
Rund um die Uhr |
|
m |
41 |
Nein |
Ja |
Pflegegrad 5 |
Rund um die Uhr |
|
m |
58 |
Ja |
Ja |
Nein |
Täglich, stundenweise |
Tabelle 1: Soziodemografische Angaben der befragten Menschen nach Schlaganfall
|
Geschlecht |
Alter (Jahre) |
Aktuell Erwerbstätig4) |
Wohnen5) |
Pflegegrad |
Unterstützung6) |
|
w |
33 |
Ja (TZ) |
Ja |
Nein |
Rund um die Uhr |
|
w |
76 |
Nein |
Ja |
Pflegegrad 2 |
Rund um die Uhr |
|
w |
56 |
Ja (TZ) |
Ja |
Nein |
Täglich, stundenweise |
|
w |
50 |
Ja |
Ja |
Nein |
Täglich, stundenweise |
|
w |
62 |
Ja (TZ) |
Ja |
Nein |
Rund um die Uhr |
|
w |
59 |
Ja |
Ja |
Nein |
Rund um die Uhr |
Tabelle 2: Soziodemografische Angaben der befragten Angehörigen [10]
Ich führte offene leitfadengestützte Einzelinterviews (PRZYBORSKI & WOHLRAB-SAHR 2014) durch: Zum einen wollte ich eine auf den Entlassungs- und Nachsorgeprozess begrenzte Forschungsfrage verfolgen, zum anderen sollte den Befragten – durch erzählgenerierende Aufforderungen – dennoch die Möglichkeit gegeben werden, sich offen und völlig frei über wichtige subjektive Erfahrungen mit mir auszutauschen. Für die verschiedenen Befragungsgruppen konzipierte ich unterschiedliche Leitfäden, welche ich im Voraus mit jeweils einer Person aus der Gruppe testete und anschließend überarbeitete. Der Aufbau des Leitfadens für Expertinnen und Experten gliederte sich in folgende Kategorien: 1. Verbesserung im Entlassungsprozess, 2. Verbesserung des Versorgungsprozesses in der Nachsorge sowie 3. Verbesserung der Kommunikation und Kooperation im nachsorgenden Bereich. Der Aufbau des Leitfadens für Menschen nach Schlaganfall und Angehörige beinhaltete: 1. Angaben zur Lebenssituation, 2. Überleitung in die Nachsorge bzw. häusliche Umgebung sowie 3. weitere Informationen zur Bezugsperson bzw. erkrankten Person. [11]
Jede teilnehmende Person wurde zunächst über das Projekt sowie ihre Rechte hinsichtlich des Datenschutzes aufgeklärt und unterzeichnete anschließend eine Einwilligungserklärung. Die Interviews wurden über einen Zeitraum von insgesamt acht Monaten Face to Face durchgeführt und fanden auf Wunsch der Teilnehmenden an einem von ihnen gewählten Ort statt (überwiegend im Arbeitsumfeld oder in der privaten häuslichen Umgebung). Sie wurden per Audiogerät aufgezeichnet und mithilfe der Analysesoftware MAXQDA transkribiert, angelehnt an KUCKARTZ (2016) und PRZYBORSKI und WOHLRAB-SAHR (2014). [12]
Das gesamte Datenmaterial umfasst eine Dauer von ca. 12 Stunden, Besonderheiten und erste Eindrücke (z.B. die Interviewatmosphäre) reflektierte und dokumentierte ich nach jedem Einzelinterview in einem Forschungsprotokoll. Im darauffolgenden Auswertungsprozess verwendete ich die inhaltlich strukturierende qualitative Inhaltsanalyse (KUCKARTZ 2016). Ich entschied mich für diese Methode aufgrund der Möglichkeit, im Analyseprozess flexibel zu sein und – mehr oder weniger offen – an die Daten heranzutreten (a.a.O.). [13]
Im ersten Schritt der initiierenden Textarbeit machte ich mich mit dem Inhalt der Daten vertraut, um ein Gesamtverständnis zu bekommen und markierte wichtige Textpassagen in Form von Memos. Anschließend wurde das Kategoriensystem mit Hilfe einer deduktiv-induktiven Kategorienbildung erstellt (a.a.O.). Basierend auf dem theoriegeleiteten Bezugsrahmen (Themen des Leitfadens) wurde die ersten Hauptkategorien hergeleitet und das Datenmaterial in einem ersten Durchlauf grob kategorisiert. Im weiteren Verlauf erfolgte eine induktive Bildung der Subkategorien aus dem Material heraus, gefolgt von einer erneuten Kategorisierung des gesamten Materials mit dem weiterentwickelten Kategoriensystem. Im letzten Schritt befasste ich mich mit dem Auswertungsprozess und der nachfolgenden Darstellung der Ergebnisse. Hierfür wählte ich eine Kombination von zwei der insgesamt sieben Auswertungsformen, die von KUCKARTZ unterschieden werden. Ich entschied ich mich für eine kategorienbasierte Auswertung entlang der Hauptkategorien, um wichtige Themeninhalte aufzuzeigen. Um diese zu vertiefen, analysierte ich die Zusammenhänge zwischen den Subkategorien einer Hauptkategorie und konnte somit weitere Themen identifizieren, welche für die Befragten von hoher Relevanz waren. [14]
In den Phasen der Vorbereitung, Datenerhebung und Datenauswertung orientierte ich mich an der Checkliste "Consolidated Criteria for Reporting Qualitative Research" (TONG, SAINSBURY & CRAIG 2007). Diese Checkliste dient der Qualitätssicherung im qualitativen Forschungsprozess und besteht aus 32 Items. Diese finden im Forschungsprozess Anwendung und sollen anschließend berichtet werden; zu ihnen gehören u.a. Informationen zum Forschungsteam, zum Studiendesign, zur Datenanalyse und zur Berichterstattung. Darüber hinaus fanden die Überarbeitung der Leitfäden sowie kritische Diskussionen des Kategorienbaums und der Kodierungen im Rahmen eines qualitativen Workshops sowie in einer sich in regelmäßigen Abständen treffenden Interpretationsgruppe statt. [15]
Das Kategoriensystem besteht aus insgesamt sieben Hauptkategorien und 37 Subkategorien. Entsprechende Textpassagen des Datenmaterials habe ich den jeweiligen Subkategorien zugeordnet, woraus sich insgesamt 1.000 Codiereinheiten ergaben. Abbildung 1 veranschaulicht die Aussagen der Befragten, die am häufigsten thematisiert wurden. Die Darstellung dieser Inhalte orientiert sich zudem an der Prozesslogik der zu durchlaufenden Versorgungsstrukturen. Alle Teilnehmenden wurden zum Entlassungsprozess, zur Kommunikation und Kooperation bzw. Organisation der ambulanten Weiterbehandlung und der Nachsorge befragt.
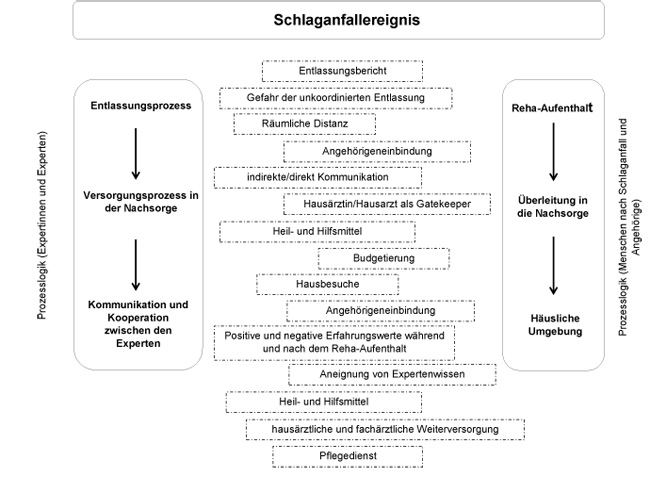
Abbildung 1: Darstellung der am häufigsten genannten Themen [16]
Aus Sicht der befragten Ärztinnen und Ärzte sollten vor der Entlassung bedarfsorientierte Maßnahmen wie z.B. ein Pflegedienst organisiert sowie ein vollständiger Entlassungsbericht erstellt sein. Der Brief sollte idealerweise am Tag der Entlassung übergeben werden: "Optimal ist [...], wenn erstmal der Entlassungsbericht bei Entlassung des Patienten vollständig mitgegeben wird" (Neurologe, 167)). "Also ich kenne andere Kliniken da brauch der Brief halt drei Wochen" (Neurologin, 44). Der Bericht beinhalte ein sozial-medizinisches Gutachten, Diagnosen, die durchgeführten ärztlichen und therapeutischen Maßnahmen, Therapieberichte sowie Empfehlungen für die weitere Versorgung im ambulanten Sektor. "Also aktuell ist es so, wir empfehlen ganz konkret in den Empfehlungen, welche Therapien noch erforderlich sind [...] – der Hausarzt verordnet keine Therapien ohne eine konkrete Empfehlung des Reha-Arztes" (Neurologe, 63). Konkrete Empfehlungen im Entlassungsbericht seien die Grundlage für das anschließende Verordnungsverhalten in der hausärztlichen Versorgung. Wenn Krankenkassen nicht zeitnah über eine Verlängerung der Rehabilitationsmaßnahme entschieden, würden Betroffene ohne eine vollständig organisierte Nachsorge entlassen. Solche ungeplanten Entlassungen gelte es zu vermeiden.
"das war insofern manchmal schwierig gewesen als, dass Kostenträger bei Verlängerungsanträgen manchmal haben auf sich haben warten lassen und dann äh gab's das Problem, dass Patienten, dass äh dass Patienten natürlich aus dem stationären nicht nach Hause schicken konnten für die Zeit [...] Das ist ein Riesenproblem, das ist heute noch ein Problem halt einfach" (Neurologe, 22, 24). [17]
Eine rechtzeitige Kommunikation zwischen Krankenkasse und Rehabilitationseinrichtung hat somit großen Einfluss auf die Organisation und Durchführung einer lückenlosen Nachsorge. In der Regel erhalten Betroffene Unterstützung durch den Sozialdienst. Diese Unterstützung kann jedoch nur für Personen im umliegenden Einzugsgebiet der Rehabilitationseinrichtung gewährleistet werden, weil die ärztlichen und therapeutischen Netzwerke häufig nur vor Ort bekannt sind. Bei Betroffenen, deren Wohnorte mehrere hundert Kilometer weit entfernt von der Rehabilitationseinrichtung liegen, kann oft keine adäquate Unterstützung sichergestellt werden, weil dem Sozialdienst die lokalen Versorgungsnetzwerke nicht bekannt sind. Die räumliche Distanz stellt somit eine weitere Barriere für die Organisation dar. "Das machts dann manchmal echt schwierig, also auch weil, auch für unseren Sozialdienst, der weiß natürlich gar nicht in 300 Kilometer Entfernung was ist da eigentlich für ein Netzwerk vorhanden" (Neurologin, 14). Ein weiterer wichtiger Punkt im Entlassungsprozess ist die Einbindung der Angehörigen. Die befragten Ärztinnen und Ärzte gaben an, dass Angehörige schon im Verlauf des Rehabilitationsprozesses mit einbezogen werden sollten:
"sich alles persönlich auch zeigen lassen würden oder auch schon mal sich anschauen würden, wie zum Beispiel transferiert man den Patienten [...] also ideal ist natürlich, wenn die [die Angehörigen] immer wieder zu Besuch kommen und die tatsächlich auch bei den Therapieeinheiten dabei sind, wir Ärzte mit denen sprechen können" (Neurologin, 10, 20). [18]
Zudem sollten Angehörige idealerweise kurz vor Ende der Rehabilitation erneut mit in den Entlassungsprozess integriert werden, um über den aktuellen Stand informiert zu sein und frühzeitige Vorbereitungen treffen zu können.
"Indem dass der Stationsarzt sich die Angehörigen einbestellt, ein, zwei Tage vor der Entlassung, äh sie über die aktuellen Fähigkeiten des Patienten aufklärt [...] Ihnen auch eine gewisse Verantwortung mit gibt ne und nicht nur die Verantwortung bei dem Patienten und bei dem Hausarzt lässt" (Hausärztin, 27). [19]
Diese Hausärztin betonte das Prinzip geteilter Verantwortung zwischen Betroffenen, Angehörigen und der hausärztlichen Versorgung im Nachsorgeprozess. Angehörige sollten über die Fähigkeiten der betroffenen Person sowie über Behandlungsmöglichkeiten aufgeklärt und in die häusliche bzw. ambulante Versorgung einbezogen werden. [20]
3.2 Kommunikation und Kooperation im stationären und ambulanten Sektor
Die Ergebnisse meiner Studie legen nahe, dass direkte Kommunikation zwischen den Expertinnen und Experten nur bei Auftreten von Problemen im Krankheitsverlauf oder der Versorgung erfolgt. Dies gilt sowohl sektorübergreifend als auch innerhalb des ambulanten Sektors. Ansonsten findet die Kommunikation überwiegend indirekt über den schriftlichen Entlassungsbericht statt. Darüber hinaus gibt es keine einheitlich festgelegten Strukturen.
"ähm und ich find auch nicht, dass man bei jedem, äh den Nachsorger kontaktieren muss. Also da kann man eigentlich auch sehr viel über den Brief übergeben [...] ähm aber eben bei den Fällen, die entweder sozial oder von der Erkrankung schwierig sind, würde ich mir oder ja wäre natürlich schon wünschenswert, wenn dann ein engerer Kontakt [...] ähm erfolgen würde" (Neurologin, 44). [21]
Ebenso indirekt erfolgt der Informationsaustausch – hauptsächlich über Therapieberichte und Therapieverordnungen – zwischen der hausärztlichen und therapeutischen Versorgung. Die befragte Hausärztin und der befragte Hausarzt berichteten über gute Kooperationen zur fachärztlichen und therapeutischen Versorgung im ambulanten Bereich. Direkt werde jedoch aufgrund unterschiedlicher Arbeitsabläufe und zeitlicher Ressourcen im Praxisalltag sowie der unbezahlten Zeiteinheit während der Kontaktaufnahme selten kommuniziert.
"Eine optimale Vernetzung wird es nur geben, wenn die optimale Vernetzung auch bezahlt wird [...] Und Zeit kostet Geld und da schließt sich der Kreis ne. Was ich nicht bezahlt krieg [...] da muss ich überlegen wieviel Arbeit leiste ich, die ich nicht bezahlt kriege. Macht der Hausarzt schon ganz viel von" (Hausärztin 29, 53). [22]
Wenn die Versorgung schnell eingeleitet werden müsse, sich als problematisch erweise oder wenn Medikamente durch die hausärztliche Versorgung nicht verschrieben werden können, werde die ambulante Neurologin oder der ambulante Neurologe hinzugezogen:
"Also ich bin schon involviert und zwar an erster Stelle und äh wenn wenn's mir zu heikel wird ... dann werden wir den Neurologen mit einbinden [...] ich involviere mich insofern auch, dass ich teilweise auch die Kollegen anrufe, für den Patienten einen Termin mache, weil sonst kriegen die Termine erst in einem halben Jahr, [...] äh mehr kann ich aber nicht leisten" (Hausärztin, 3, 31). [23]
Um eine verkürzte Wartezeit und eine schnellere Weiterbehandlung in der ambulanten fachärztlichen Versorgung zu gewährleisten, übernimmt diese Hausärztin eine Art Lotsenfunktion und bietet eine direkte Kontaktaufnahme zur Fachärztin oder zum Facharzt als Unterstützung. Diese Lotsenfunktion wird jedoch nicht nur innerhalb des ambulanten Sektors durchgeführt, sondern tritt auch beim Übergang vom stationären in den ambulanten Sektor auf und kann eine schnellere und lückenlose Weiterbehandlung gewährleisten. Zwischen den ambulanten therapeutischen Berufsgruppen wird, den Ergebnissen meiner Studie folgend, aufgrund der räumlichen Trennung und der unterschiedlichen Therapietaktungen in der Regel nicht kommuniziert. Absprachen zwischen Berufsgruppen bezüglich gemeinsamer Therapiemaßnahmen und Ziele würden nur bei Betroffenen mit komplexen Funktionseinschränkungen durchgeführt: "wenn ich jetzt so eine richtige Großbaustelle als Patient habe [...] der wirklich von allen Disziplinen ganz ähm [...] engmaschig behandelt werden muss, damit keine Verschlechterung auftritt oder so" (1. Physiotherapeutin, 20). [24]
3.3 Versorgungsprozess in der Nachsorge
Die hausärztliche Versorgung wird als "Gatekeeper" oder auch als das "Drehkreuz" in den ambulanten Sektor gesehen und als zuständig für die weitere ambulante Versorgung:
"die komme zu mir als Hausärztin [...] die suchen mich zuerst auf bevor sie einen Neurologen oder Facharzt aufsuchen, manche haben ja einen Schlaganfall aufgrund kardiologischer Probleme, [...] ihrer Gefäßprobleme, das heißt die kommen wirklich primär zu mir" (Hausärztin, 3). [25]
Eine der Hauptaufgaben sei die Verordnung von Heil- und Hilfsmitteln. Diese könne im Quartal nur begrenzt verschrieben werden aufgrund einer Budgetbegrenzung, die durch die Krankenkassen festgelegt werde.
"Wo man aufpassen muss, ist bei diesen bei diesen Heil- und Hilfsmitteln. Ja also Massagen eben, Krankengymnastik da ham wa ein kleines Budget. So ungefähr genau sechs pro Quartal. Und dann auf besondere [...] Anordnung vielleicht auch mal 12 und dann wird's schon eng" (Hausarzt, 36). [26]
Wird über das Budget verordnet, müssen die Mehrkosten durch die ärztliche Praxis privat getragen werden. Um dieses finanzielle Risiko zu minimieren, würden Verordnungen teilweise wirtschaftlich orientiert verschrieben.
"und wenn man dann äh 120-mal in_also in Krankengymnastik verordnet hat und darf aber nur 80-mal verordnen, dann hat man entsprechend 50 Prozent über dem Budget und dann bezahl ich das. Und das kann es nicht sein. Ne auf der anderen Seite ist das natürlich für den Patienten scheiße, wenn der Hausarzt sagt 'Bezahl ich nicht ähh schreib ich nicht auf'" (Hausärztin, 13). [27]
Das bedeutet auch, dass Ärztinnen und Ärzte in einen Konflikt geraten, wenn ihr Handeln einen wirtschaftlichen Grund hat und nicht bedarfsorientiert ist. Infolgedessen müsse individuell abgeschätzt werden, wer durch die zusätzlichen Verordnungen am ehesten profitierte.
"Da muss man aber gucken, wen habe ich da vor mir sitzen [...] braucht er es wirklich, bringt es ihn [...] muss ich einfach mal für jemanden ganz anderen einfach mal nein sagen, dass der nichts kriegt damit ich ein bisschen Reserve habe für die Patienten, die davon profitieren " (Hausärztin, 15). [28]
Zusätzlich könne die Neurologin oder der Neurologe hinzugezogen werden, denn diese verfügten über bessere Budgetmittel: "wenn ich die Patienten habe die ständig Logopädie, Ergotherapie und Krankengymnastik brauchen kann ich die Kosten nicht stemmen. Irgendwann ist mein Budget dahin und dann brauch ich äh nen Kollegen" (Hausärztin, 9). [29]
Das nachfolgende Thema der zeitnahen Terminfindung von ambulanten Therapien wurde von der befragten Neurologin und dem befragten Neurologen als sehr schwierig bewertet, speziell in dem Bereich der Logopädie und Neuropsychologie. Auch böten nicht alle Therapiepraxen Hausbesuche an, so die Neurologin. Dies wurde von einer Physiotherapeutin wie folgt begründet:
"eben diese acht Euro Zusatzpauschale für die Hausbesuchszeit und acht Euro, also wir arbeiten in einer 20-er Taktung bei uns und wenn für 20 Minuten acht Euro bekomme, ja tschuldigung [...] musst ja auch noch die Benzinkosten, musst ja auch noch rechnen. Ist ja nicht jeder Hausbesuch die Haustüre nebenan [...] ist halt einfach nicht rentabel" (1. Physiotherapeutin, 12). [30]
Die Angaben der anderen Physiotherapeutin machen deutlich, dass der Hausbesuch einen wichtigen Stellenwert hat und nicht zu vernachlässigen ist, da man hierdurch einen Einblick in die häuslichen Gegebenheiten bekäme und die Therapie entsprechend anpassen könne.
"Also ich fand den Hausbesuch immer [...] extrem wichtig, weil man macht in der Praxis so tolle Übungen und äh Anleitungen und Empfehlungen und sagt den Leuten was sie üben sollen zu Hause und ich finde, wenn man das häusliche Umfeld sieht ... dann muss man die Übungen ja schon relativieren" (2. Physiotherapeutin, 4). [31]
Angehörige sollten in den Versorgungsprozess integriert werden, speziell dann, wenn die Person schwerer betroffen sei und sich nicht selbstständig um die eigene Versorgung kümmern könne. Schon im Entlassungsprozess sollten Angehörige darauf vorbereitet werden, Maßnahmen in die Wege zu leiten. "Oftmals werden auch die Angehörigen eben in diesem [...] oder während des Reha-Aufenthaltes der Schlaganfallspatienten nicht vernünftig darauf hingewiesen was zu Hause [...] passieren kann oder passieren sollte oder nicht passieren wird" (Hausärztin,19). Es solle über die möglichen Pflegeformen, Umbaumaßnahmen zu Hause, eine Verlegung ins Pflegeheim sowie über persönliche und sehr sensible Themen (z.B. über eine Patientenverfügung) aufgeklärt werden. Für viele Angehörige, die einen Betroffenen pflegen, sei die Organisation und anschließende Pflege ein Fulltime-Job.
"Ja das fängt ja damit schon an der wird morgens wach dann muss der ausm Bett, dann muss der zum Klo, der muss angezogen werden [... ] sein Frühstück kriegen und Essen zubereiten dann Medikamente fertig gemacht werden also das ist ein Fulltime-Job" (Hausarzt, 14). [32]
Angehörige müssten sich jedoch nicht nur pflegerische Aufgaben aneignen, sondern übernähmen somit auch die volle Verantwortung für einen anderen Menschen. [33]
3.4 Reha-Aufenthalt und Entlassungsvorbereitung
Die Rehabilitation wurde von einigen der Befragten als ein negativer Abschnitt im Genesungsprozess beschrieben. Gründe hierfür seien z.B. lange und stressige Klinikaufenthalte, ein schlechter zwischenmenschlicher Umgang oder Behandlungsfehler durch das Personal gewesen. Einige gaben an, sehr stark belastet gewesen zu sein. Zudem stieg die Angst, einen erneuten Schlaganfall zu erleiden "du hast ja auch Angst, dann sagen die dann wie heute in der Reha 'Ja also ein Schlaganfall ist kein Schlaganfall'" (1. Rehabilitand, 57). Ein weiterer Rehabilitand berichtete von Behandlungsfehlern sowie von einer Begebenheit, bei der das therapeutische Personal in seiner Gegenwart abwertend über seinen Gesundheitszustand gesprochen habe. Das folgende Zitat zeigt die Auswirkungen des Personalmangels sowie einen würdelosen und unprofessionellen Umgang mit einem pflegebedürftigen Menschen, der ohnehin stark in seiner Selbstständigkeit eingeschränkt ist:
"Die haben alle äh, die haben falsches Insulin gespritzt und sich gewundert warum die die Werte immer so hoch sind [...] da haben wir dann in der Scheiße gelegen, in der Pisse stundenlang [...] äh die haben halt viel zu viel Patienten [...] Ja da haben die mein Zimmer mal als Quatschort benutzt und gedacht [...] Ich war schlafen, ich krieg das nicht mit [...] die Physio äh hat ihrer Schülerin erklärt, da ist nichts mehr los (schnappt nach Luft) [...] aber der, die hat nicht damit gerechnet, dass ich das hör" (2. Rehabilitand, 48). [34]
Negative Erfahrungen wurden auch von Angehörigen berichtet. Eine Angehörige erwähnte, ihr Ehemann sei durch den Klinikaufenthalt traumatisiert worden. Auslöser sei der nicht fortschreitende Genesungsprozess gewesen, weshalb sie ihn jedes Wochenende auf eigene Kosten zurück nach Hause holte. Eine erhöhte Fluktuation des therapeutischen Personals sowie regelmäßige Ausfälle der Einzeltherapien aufgrund personeller Ressourcenknappheit führten zu einer vermehrten Unzufriedenheit bei einer weiteren Angehörigen. Diese Unzufriedenheit mit dem ärztlichen, therapeutischen und pflegerischen Personal veranlasste die Angehörige, sich das benötigte Fachwissen selbstständig anzueignen:
"ich habe alles gemacht, komplettes Programm. Ja [...] und im Prinzip ja über Bücher, über Internet, über (seufzt) weiß nicht meinen Instinkt ... es ähm musste einfach irgendwie gehen und für mich war nie die Frage hol ich ihn Heim, sondern nur wann. [...] Hab da auch angefangen mit dem Zucker einstellen, hab da früher schon die Schulung mitgemacht, diese Diabetesschulung [...] Aber äh seit ich das dann da gemacht habe, war der Zucker auch ok (lacht). Ja also es ist schon [...] ja durch nächtliche und immer noch durch nächtliche [...] Recherchen und Bücher" (1. Angehörige, 16). [35]
Grund der Selbstedukation sei nicht nur die erhöhte Unzufriedenheit mit dem Personal gewesen, sondern auch die fehlende Entlassungsvorbereitung. Der Schweregrad der Beeinträchtigung einer betroffenen Person erfordere zusätzlich das Erlernen unterschiedlichen Fachwissens. Einige Betroffene hingegen berichteten über eine positive Entlassungsvorbereitung, da sie einerseits durch ein Probewochenende und andererseits durch eine frühzeitige Wohnungsbegehung noch während des Reha-Aufenthalts gut auf die Rückkehr nach Hause vorbereitet worden seien: "Also ich hatte zwei Wochen vor Ende der Reha schon mal ein Probewochenende hier [...] ähm und da konnte ich gucken was alles äh wunschgemäß gemacht ist oder wie weit der Stand der Dinge ist" (3. Rehabilitand, 20). [36]
3.5 Überleitung in die Nachsorge
Die Organisation von Nachsorgemaßnahmen wird von den Befragten als ein angsterfüllter und sehr stressiger Schritt beschrieben:
"Ähm Angst (lacht) schaff ich das? (leichtes Zittern in der Stimme) Mache ich das Richtige für ihn?" (1. Angehörige, 32)
"Stressig. Ist unheimlich stressig, [...] da werden viele aufgeben" (2. Angehörige, 30).
"ich hab das, diese Zeit nach der Reha sowas von [...] von stressig empfunden, das war stressiger fast als mein Job" (1. Rehabilitand, 33). [37]
Probleme bestanden darin, dass teilweise der Umfang der Beeinträchtigungen der betroffenen Person nicht wirklich bewusst gewesen sei: "mir war gar nicht klar wie schlecht mein Mann eigentlich im Grunde beieinander ist. Das war mir in dem Umfang [...] vom Krankenhaus her nicht bewusst" (3. Angehörige, 28). Gerade aus diesem Grund sei die Durchführung eines Hausbesuchs vor Entlassung eine bedeutsame Maßnahme. [38]
Zusätzlich setzte der zeitliche Druck, eine zeitnahe und lückenlose Organisation vorzubereiten, den Angehörigen sehr zu. "also ich hab ziemlich viel rumtelefoniert, damit ich das alles organisiert hatte" (3. Angehörige, 30) – "das Vorfeld ist eigentlich das schlimmste, das ganze Organisieren" (2. Angehörige, 14). Im Hinblick auf Unterstützungsleistungen gab es nur vereinzelte Erfahrungsberichte: "Die Klinik hat gar nichts gemacht" (2. Rehabilitand, 18) – "beim Entlassungstermin äh hat die Klinik natürlich äh Verordnungen ausgestellt, die haben dann zum Beispiel den Rollator verordnet oder auch den Rollstuhl" (3. Rehabilitand, 22). Die Organisation der Nachsorge beinhaltete in manchen Fällen nicht nur die Suche und anschließende Terminfindung nach einer ambulanten ärztlichen und therapeutischen Versorgung, sondern auch die Beschaffung der Therapierezepte, Hilfsmittel, Krankschreibungen und Medikamentenpläne. Zusätzlich mussten einige der Betroffenen bei jedem therapeutischen oder ärztlichen Besuch durch die Angehörigen begleitet werden. Dies war aufgrund hohen Alters oder einer körperlichen Einschränkung der Angehörigen teilweise nicht möglich. Demzufolge waren sie auf Hilfe angewiesen und mussten auf die Unterstützung weiterer Familienmitglieder zurückgreifen: "da kam dann eine seiner Schwestern und äh hat uns hier so zehn Tage unterstützt ja genau [...] Sie hat hier den Haushalt, meinen Mann unterstützt bis das wirklich alles mit Pflegedienst, eingeleitet wurde" (4. Angehörige, 32). Die Kontaktaufnahme mit den zuständigen Krankenkassen hinsichtlich der Bewilligung von Hilfsmitteln oder auch Therapierezepten wurde von der Mehrheit der Betroffenen als auch von Angehörigen als regelrechter Kampf empfunden. Die Angehörige eines pflegebedürftigen Betroffenen berichtete, dass Anträge auf Kostenübernahme spezieller Hilfsmittel mehrfach abgelehnt wurden und sie fortwährend auf die Zuständigkeit anderer Krankenkassen verwiesen worden sei. Letztendlich habe sie die Genehmigung erst erhalten, als sie mit rechtlichen Schritten drohte.
"Und ich hab, musste letztendlich mit Anwalt gedroht, sag ich 'ganz einfach, wenn ich die Rampe nicht bekomme [...] bleibt er solange in der Reha, [...] ich lasse ihn nicht vor der Tür stehen, soll er fliegen?' Sag ich 'dann bleibt er solange in der Reha, was mir persönlich lieber ist, was euch aber teurer kommt' [...] sag ich 'und den Rest klärt ihr mit dem Anwalt, es sei denn ihr ruft an um mir zu sagen, die Genehmigung ist unterwegs'" (1. Angehörige, 36). [39]
Zusätzlich berichtete eine Rehabilitandin von bürokratischen Hürden, mit der sie sich beim Arbeitsamt habe auseinandersetzen müssen.
"Ich hab im Moment, krieg ich Arbeitslosegeld und deswegen muss ich zur_ zur Arbeitsagentur [...] und des isch auch alles sehr kompliziert. Ich muss fürs Arbeitsamt so nen_ so nen dickes Formular, da bin ich zwei Wochen dran gehockt [...] nur damit ich Geld krieg" (4. Rehabilitandin, 18). [40]
Die hausärztliche Versorgung wurde von der Mehrheit der Befragten als positiv bewertet. Hingegen lassen sich in der fachärztlichen Versorgung vermehrt Barrieren erkennen. Zum einen mussten Betroffene bis zu fünf Monate auf die Vergabe eines Termins warten. Zum anderen zeigte sich, dass die Kommunikation zwischen Ärztin/Arzt und Patient*innen Einfluss auf die Behandlung sowie die Beziehung hat, so etwa im folgenden Beispiel:
"'Ja was wollen Sie hier? ' [Neurologe] [...] Ich sag [Angehörige] 'ja gut eigentlich wollte ich nur die Rezepte holen und es hieß neuer Patient, man muss erstmal untersucht werden' was ich ja auch völlig ok finde, weil ähm [...] 'ja äh ob akut irgendwas wäre' [Neurologe] [...] er hätte ja kein neurologisches Problem [...] ja zumindest kein akutes, hab ich gesagt (lacht). ja was wir denn jetzt wollen? [...] 'ja was denn genau?' und ach Lymphdrainage weiß er gar nicht wie er das Ausstellen soll und der Hausarzt hätte das auch machen können, aber der war bestimmt nur zu faul und wusst nicht wie, jetzt muss er halt gucken [...] es war brutal [...]" (1. Angehörige, 58). [41]
Solche Äußerungen riefen bei der Befragten nicht nur ein Gefühl von Frustration oder Unverständnis hervor, sondern könnten auch einen Vertrauensbruch mit anschließendem Arztwechsel zur Folge haben. Ein weiterer Grund für einen Wechsel kann die Budgetproblematik sein, die dazu führt, dass Betroffene oder deren Angehörige "Ärzte-Hopping" betreiben, um fortlaufend Therapieverordnungen zu erhalten. Vermehrt durch die Angehörigen bemängelt wurde auch der Pflegedienst: Einen passenden Pflegedienst zu finden, schien mit Schwierigkeiten verbunden zu sein. Unpünktlichkeit, grober Umgang mit einem Betroffenen sowie Zeitmangel des Pflegepersonals wurden als Hauptgründe für einen Dienstwechsel oder die Übernahme der Pflege durch die Angehörigen benannt: "dann morgens dann waren die ja so unpünktlich [...] Stunde oder eineinhalb Stunden Unterschied und dann, ach dann war der teilweise schon fertig, wie die gekommen sind" (2. Angehörige, 20). [42]
Die vorliegenden Ergebnisse legen nahe, dass eine rechtzeitige Weitergabe von Informationen, die Einbindung der Angehörigen sowie die Budgetierung im deutschen Gesundheitswesen Versorgungslücken und Versorgungsabbrüche in der Nachsorge beeinflussen können. Kurz vor Abschluss einer medizinischen Rehabilitationsmaßnahme ist es daher von großer Bedeutung, die Entlassung vorausschauend zu planen, frühzeitig einzuleiten und Informationen und Interventionen klar und verständlich weiterzugeben (ALASZEWSKI, ALASZEWSKI & POTTER 2006). Dies ist in der Forschungslandschaft und im Gesundheitssystem nicht unbekannt, trotzdem scheinen sich noch keine für die Befragten bemerkbaren Veränderungen ergeben zu haben. Entlang meiner Ergebnisse scheint auch der Entlassungsbericht einen wichtigen Stellenwert für die koordinierte Weiterbehandlung im ambulanten Sektor zu haben. Er dient nicht nur der externen Qualitätssicherung, da er Informationen zum Rehabilitationsprozess und Empfehlungen für eine Weiterbehandlung beinhaltet, sondern auch als wichtige Entscheidungsgrundlage für das Verordnungsverhalten (BENGEL & MITTAG 2016b) in der hausärztlichen Versorgung. Laut meinen Befunden scheint der Bericht jedoch häufig noch immer zu spät und unvollständig mitgegeben zu werden, sodass eine Versorgungslücke in der Weiterbetreuung erzeugt wird. Eine Möglichkeit dies zu verbessern wären regionale Netzwerke wie beispielsweise das ärztliche Qualitätsnetz Solingen (SOLIMED 2019). Hierbei handelt es sich um eine elektronische Vernetzung von Ärztinnen und Ärzten, Krankenhäusern sowie Krankenkassen zum Austausch von medizinischen Daten. Solche regionalen Netzwerke können helfen, Informationslücken zu schließen und eine optimale und zeitnahe Behandlung zu gewährleisten. [43]
Das deutsche Gesundheits- und Rehabilitationssystem ist komplex und basiert auf Grundprinzipien, die sich kaum mit anderen Gesundheitssystemen vergleichen lassen. So existieren z.B. in Großbritannien oder Nordirland ambulante Konzepte, mittels denen Betroffene ihr Selbstmanagement stärken, mehr Selbstvertrauen entwickeln und ihre Lebensqualität verbessern können. Diese Unterstützung erhalten sie von ehemaligen Betroffenen, die beratend zur Verfügung stehen. Ihre Arbeit ist Teil eines Versorgungsmodells innerhalb der Regelversorgung, und ein solches Modell könnte möglicherweise auch in das deutsche System Eingang finden (HANSEN, BECKER, VAN DEN BUSSCHE & KADUSZKIEWICZ 2018)8). [44]
Die ambulante hausärztliche Versorgung wurde von allen Befragten als eine der ersten poststationären Anlaufstellen und somit als ein Drehkreuz in die ambulante Versorgung angegeben. Schon NOLTE et al. (2009) bestätigten, dass die Nachsorge mehrheitlich durch die hausärztliche Versorgung geleistet wird. Problematisch sei dabei das eingeschränkte Verordnungsverhalten aufgrund begrenzter Budgetierung, welches ethische Entscheidungskonflikte mit sich bringe und zu Versorgungslücken führen könne. Dies tritt dann ein, wenn in einem Quartal nur eine gewisse Anzahl an Verordnungen ausgestellt werden kann. Das kann zur Folge haben, dass das Ziel der PatientInnenorientierung stark in den Hintergrund rückt. Hilfreich könnten in diesem Zusammenhang veränderte Finanzierungssysteme oder eine Anpassung der Budgetierung an den festgestellten Behandlungsbedarf bei der Heil- und Hilfsmittelverordnung sein. Auch UNRATH, ZEEB, LETZEL, CLAUSS und ESCOBAR PINZÓN (2012) haben in ihrer Studie darauf hingewiesen, dass sich viele Hausärztinnen und Hausärzte die Abschaffung der Budgetierung wünschten. [45]
In meiner Studie wurde angemahnt, dass eine frühzeitige und angemessene Einbindung der Angehörigen noch immer nicht regelmäßig durchgeführt werde; sie wurde jedoch von allen Befragten eingefordert. Die Einbindung sollte sich nicht nur auf den Umgang mit der betroffenen Person beziehen, sondern auch Maßnahmen für eine emotionale Unterstützung für Angehörige beinhalten, damit sie erlernen, mit der neuen Lebenssituation umzugehen (siehe auch MARENITZ 2018). Drei der sechs von mir befragten Angehörigen waren während der Rehabilitationsphase der betroffenen Person selbst gesundheitlich belastet. Sie waren für längere Zeit krankgeschrieben und konnten sich nur durch die damit verbundene Abwesenheit vom Arbeitsplatz um die Nachsorge kümmern. Verzweiflung, Beziehungsveränderungen, Pflichtbewusstsein gegenüber der betroffenen Person, Zukunftsängste, Ängste vor einem erneuten Schlaganfall, mangelnde Sozialkontakte und Isolation, eigene gesundheitliche Defizite oder auch finanzielle Sorgen waren Themen, die von den Betroffenen und Angehörigen angesprochen wurden. Vielfach übernahmen die Angehörigen die Organisation und Pflege aufgrund ihres Pflichtbewusstseins bzw. erachteten dies als Selbstverständlichkeit, wodurch eigene Bedürfnisse stark in den Hintergrund rückten. Sie gaben an, sich die benötigten Informationen eigenständig zu suchen und diese teilweise schon während des Rehabilitationsprozesses u.a. beim Pflegepersonal eingefordert zu haben (siehe ähnlich ALLGEIER & KÄMMERLE-HOFRICHTER 2005; MARENITZ 2018). Besonders die Vorbereitung auf den Alltag zu Hause beschrieben Betroffene und Angehörige als überwiegend mangelhaft. Hier gäbe es die Möglichkeit eines Hausbesuchs, um die Vorbereitung und den späteren Übergang ins häusliche Umfeld für beide Gruppen zu erleichtern. Zudem wäre es von Vorteil, Angehörige stärker zu involvieren, um eine geregelte Aufgabenteilung (beispielsweise die Organisation eines Pflegedienstes) zwischen ihnen und der ärztlichen Versorgung zu ermöglichen. Eine stärkere Einbeziehung setzt jedoch voraus, dass Angehörige durch das Gesundheitssystem oder durch die Arbeitgeberin oder den Arbeitgeber zeitlich und finanziell unterstützt werden (u.a. bei Terminen wie beispielsweise ärztlichen Besprechungen, Treffen mit einem Sanitätshaus, ggf. Transport und Anwesenheit bei Therapien). Erste positive Ansätze in der Stärkung des Selbstmanagements (HANSEN et al. 2018) bzw. der Unterstützung zeigen sich in der Einbindung von Schlaganfall-Lotsen. Deren Aufgabe ist es, Betroffene und Angehörige von der Akutversorgung bis zur Nachsorge im häuslichen Umfeld ein Jahr lang zu begleiten, zu informieren sowie beratend zur Seite zu stehen. [46]
Zusammenfassend soll betont werden, dass eine optimale Behandlung durch eine frühzeitige Kooperation der unterschiedlichen Expertinnen und Experten, eine Anpassung der Budgetierung im ambulanten Bereich sowie die kontinuierliche und stärkere Einbindung und Begleitung durch Angehörige über den Akut-, Reha-, sowie Nachsorgeprozess hinweg von großer Bedeutung ist. Die sich daraus ableitenden Lösungsvorschläge zur Verbesserung dienen somit als Impulse zur Weiterentwicklung. [47]
Mein besonderer Dank gilt allen Betroffenen und Angehörigen sowie den Expertinnen und Experten, die sich die Zeit genommen und für die Teilnahme an einem Interview bereit erklärt haben. Bedanken möchte ich mich auch bei Frau Professorin Ulrike THIELHORN und Herrn Professor Erik FARIN-GLATTACKER für die Unterstützung in der Durchführung meiner Dissertation und bei der Erstellung dieses Manuskripts. Die Studie ist Teil meines Promotionsvorhabens, welches durch das in Freiburg angesiedelte Kooperative Promotionskolleg Versorgungsforschung: Collaborative Care gefördert wird. Das Promotionskolleg wiederum wird gefördert durch das Ministerium für Wissenschaft, Forschung und Kunst Baden-Württemberg.
1) Betroffene Person lebt mit einem Angehörigen zusammen. <zurück>
2) Alle betroffenen Personen berichten über körperliche und kognitive Einschränkungen (83-Jähriger berichtet nur über körperliche Einschränkungen). <zurück>
3) Unterstützung wird durch die Angehörigen erbracht. <zurück>
4) TZ: Teilzeit <zurück>
5) Angehörige lebt mit der betroffenen Person zusammen. <zurück>
6) Betroffene Person erhält Unterstützung durch Angehörige. <zurück>
7) Zitatangabe, hier "(Neurologe, 16)", steht für die befragte Person, die Zahlenangabe(n) kennzeichnen das codierte Segment innerhalb des Interviewdokumentes. <zurück>
8) Siehe auch https://stroke-owl.de/de/startseite/ [Zugriff: 11. November 2019]. <zurück>
Alaszewski, Andy; Alaszewski, Helen & Potter, Jonathan (2006). Risk, uncertainty and life threatening trauma: Analysing stroke survivor's accounts of life after stroke. Forum Qualitative Sozialforschung / Forum: Qualitative Social Research, 7(1), Art. 1, https://doi.org/10.17169/fqs-7.1.53 [Zugriff: 18. November 2020].
Allgeier, Christine & Kämmerle-Hofrichter, Isabell (2005). Studie zur Ermittlung des Unterstützungsbedarfes von Patientinnen und Patienten, die nach einem Schlaganfall zu Hause leben. Pflege, 18(6), 373-380.
Barlinn, Jessica; Barlinn, Kristian; Helbig, Ulf; Siepmann, Timo; Pallesen, Lars-Peder; Urban, H., Pütz, Volker; Schmitt, Jochen; Reichmann, Heinz & Bodechtel, Ulf (2016). Koordinierte Schlaganfallnachsorge durch Case Management auf der Basis eines standardisierten Behandlungspfades: Ergebnisse einer monozentrischen Pilotstudie. Der Nervenarzt, 87(8), 860-869.
Bengel, Jürgen & Mittag, Oskar (2016a). Nachsorge. In Jürgen Bengel & Oskar Mittag (Hrsg.), Psychologie in der Medizinischen Rehabilitation (S.251-259). Heidelberg: Springer.
Bengel, Jürgen & Mittag, Oskar (2016b). Psychologischer Bericht und Reha- Entlassungsbericht. In Jürgen Bengel & Oskar Mittag (Hrsg.). Psychologie in der Medizinischen Rehabilitation (S.83-92). Heidelberg: Springer.
Hansen, Ingvar Nils; Becker, Janine; van den Bussche, Hendrik & Kaduszkiewicz Hanna (2018). Schlaganfall-Nachsorge: explorative Untersuchung von Beratungen durch "Mentorinnen und Mentoren". Die Zeitschrift für Allgemeinmedizin, 94(10), 419-425.
Hempler, Isabelle; Fichtner, Urs; Thielhorn, Ulrike & Farin, Erik (2020). Schlaganfallnachsorge in Deutschland – Ergebnisse einer Befragung zum aktuellen Ist-Zustand aus Sicht von Rehabilitanden und Angehörigen. Neurologie & Rehabilitation, 26(2), 86-92.
Hempler, Isabelle; Maun, Andy; Kampling, Hanna; Thielhorn, Ulrike & Farin, Erik (2019). Schlaganfallnachsorge in Deutschland. Der Nervenarzt, 90(8), 824-831.
Jungbauer, Johannes; Döll, K. & Wilz, Gabriele (2008). Geschlechts- und altersspezifische Aspekte des Hilfebedarfs bei Angehörigen von Schlaganfallpatienten – Ergebnisse einer qualitativen Längsschnittstudie. Die Rehabilitation, 47(3), 145-149.
Kampling, Hanna & Küst, Jutta (2020). Neuropsychologische Rehabilitation. In Jürgen Bengel & Oskar Mittag (Hrsg.), Psychologie in der medizinischen Rehabilitation: Somatopsychologie und Verhaltensmedizin (S. 343–357). Springer.
Kuckartz, Udo (2014). Designs für Mixed-Methods-Forschung. In Udo Kuckartz (Hrsg.) Mixed Methods – Methodologie, Forschungsdesigns und Analyseverfahren (S.77-85). Wiesbaden: Springer VS.
Kuckartz, Udo (2016). Qualitative Inhaltsanalyse. Methoden, Praxis, Computerunterstützung. Weinheim: Beltz Juventa
Marenitz, Elisabeth (2018). Ein Schlaganfall trifft auch Angehörige: Entwicklung eines Schulungskonzeptes für Pflegende im Krankenhaus – ein Praxisbericht. PADUA, 13(4), 299-305.
Neunzig, Hans-Peter (2018). Depression nach Schlaganfall. Heilberufe, 70(2), 32-34.
Nolte, Christian H.; Jungehülsing, Gerhard Jan; Rossnagel, Karin; Roll, Stephanie; Willich, Stefan N., Villringer, Arno & Müller-Nordhorn, Jaqueline (2009). Schlaganfallnachsorge wird von Hausärzten erbracht. Nervenheilkunde, 28(03), 135-137.
Przyborski, Aglaja & Wohlrab-Sahr, Monika (2014). Qualitative Sozialforschung. München: Oldenbourg.
Reichert, Anika; Fröhlich, Jürgen; Himmler, Sebastian; Krauth, Christian & Amelung, Volker E. (2017). Gesundheitsökonomische Potenziale einer ganzheitlichen Nachsorge von Schlaganfallpatienten. Gesundheitsökonomie & Qualitätsmanagement, 22(06), 297-305.
Reuther, Paul (2011). Versorgungsbedarf und tatsächliche Versorgung neurologischer Patienten. neuroreha, 3(03), 120-124.
Reuther, Paul & Wallesch, Claus-Werner (2015). Teilhabesicherung nach Schlaganfall. Das Gesundheitswesen, 77(07), 513-523.
Ritter, Martin; Dittrich, Ralf; Busse, Otto; Nabavi, Darius & Ringelstein, Erich (2012). Zukünftige Versorgungskonzepte des Schlaganfalls. Aktuelle Neurologie, 39(01), 27-32.
Schlote, Andrea; Poppendick, U.; Möller, C.; Wessel, Karl; Wunderlich, Michael & Wallesch, Claus-Werner (2008). Kenntnis von Unterstützungsangeboten nach erstem Schlaganfall. Die Rehabilitation, 47(3), 136-144.
Schreier, Margrit (2014). Varianten qualitativer Inhaltsanalyse: ein Wegweiser im Dickicht der Begrifflichkeiten. Forum Qualitative Sozialforschung / Forum: Qualitative Social Research, 15(1), Art. 1, https://doi.org/10.17169/fqs-15.1.2043 [Zugriff: 18. November 2020].
Solimed – Ärztliches Qualitätsnetz Solingen (2019). Patienten-Info, http://www.solimed.de/patienten-info/ [Zugriff: 11. November 2019].
Steib, Simon & Schupp, Wilfried (2012). Therapiestrategien in der Schlaganfallnachsorge: Inhalte und Effekte. Der Nervenarzt, 83(4), 467-475.
Stiftung Deutsche Schlaganfall-Hilfe (2019). Ein Schlaganfall trifft nie einen Menschen allein, https://www.schlaganfall-hilfe.de/de/fuer-betroffene/alltag-mit-schlaganfall/angehoerige/ [Zugriff: 8. August 2019].
Tong, Allison; Sainsbury, Peter & Craig, Jonathan (2007). Consolidated criteria for reporting qualitative research (COREQ): A 32-item checklist for interviews and focus groups. International Journal for Quality in Health Care, 19(6), 349-357.
Unrath, Michael; Zeeb, Hajo; Letzel, Stephan; Clauss, Martin & Escobar Pinzón, Luis (2012). Arbeitssituation und Gesundheit von Hausärzten in Rheinland-Pfalz: Erste Ergebnisse einer landesweiten Befragung. Das Gesundheitswesen, 74(06), 389-396.
Zein, Kathrin & Saal, Susanne (2017). Ambulante Nachsorge von chronischen Schlaganfallpatienten mit Physiotherapie, Ergotherapie und Logopädie. Physikalische Medizin, Rehabilitationsmedizin, Kurortmedizin, 27(05), 275-284.
Isabelle HEMPLER (M.Sc. Public Health) war als Gesundheitswissenschaftlerin an der Sektion Versorgungsforschung und Rehabilitationsforschung am Universitätsklinikum in Freiburg i. Br. tätig. Ihr Promotionsvorhaben mit dem Thema "Die Schlaganfallnachsorge nach medizinischer Rehabilitation aus Sicht von Patienten, Angehörigen und klinischen Experten" wurde gefördert durch das in Freiburg angesiedelte Kooperative Promotionskolleg "Versorgungsforschung: Collaborative Care". Ihre Forschungsschwerpunkte und Forschungsinteressen sind: Rehabilitations- und Versorgungsforschung, Schlaganfallnachsorge, Public Health, qualitative Sozialforschung.
Kontakt:
Isabelle Hempler
Sektion Versorgungsforschung und Rehabilitationsforschung, Universitätsklinikum Freiburg, Medizinische Fakultät, Albert-Ludwigs-Universität
Freiburg
Hugstetter Str. 49, 79106 Freiburg im Breisgau
E-Mail: isabelle.hempler@uniklinik-freiburg.de
Hempler, Isabelle (2021). Wie erleben Menschen nach Schlaganfall, Angehörige sowie Expertinnen und Experten die Schlaganfallnachsorge nach Abschluss einer medizinischen Rehabilitationsmaßnahme? Ergebnisse einer qualitativen Studie [47 Absätze]. Forum Qualitative Sozialforschung / Forum: Qualitative Social Research, 22(1), Art. 10, http://dx.doi.org/10.17169/fqs-22.1.3604.
Revised: 4/2021